
研究背景
原发性中枢神经系统淋巴瘤(PCNSL)是弥漫性大B细胞淋巴瘤(DLBCL)的罕见的侵袭性亚型。令人担忧的是,在过去的十年中,这种疾病的发病率一直在增加,5年存活率也仅为40%。就目前的治疗而言,基于高剂量甲氨蝶呤(HD-MTX)的方案仍然是标准手段,但较高的疾病复发率已经证实了既有治疗方案的缺陷。
分子机制研究表明,相较其它类型的DLBCL,B细胞受体(BCR)信号传导途径在PCNSL中更为频繁地突变,其中MYD88和CD79B的获得性突变最为常见。由于布鲁顿氏酪氨酸激酶(BTK)介导MYD88和CD79B的下游信号,因此BTK可作为PCNSL治疗的有效药物靶点。作为首个BTK抑制剂,伊布替尼已经在复发/难治(r / r)中枢神经系统(CNS)淋巴瘤中显示出显著的单药活性(伊布替尼单药治疗PCNSL的ORR为77%,SCNSL的ORR为71%)[1],但临床反应仍有进一步提高的空间,为此,来自纪念斯隆-凯特琳癌症中心的研究人员进行了一项Ib期临床试验,以探究伊布替尼(560或840mg每日剂量)与HD-MTX和利妥昔单抗在中枢神经系统淋巴瘤(CNSL)患者中的有效性 [2]。
研究方法
这是一项开放标签、非随机、单中心研究(NCT02315326),受试者包括PCNSL及继发性CNSL(SCNSL)患者。主要终点是确定伊布替尼与HD-MTX联合使用、伊布替尼与HD-MTX和利妥昔单抗联合使用的最大耐受剂量。次要终点包括总体反应率(ORR)、无进展生存期(PFS)、总生存期(OS)和伊布替尼在血液和脑脊液(CSF)中的药代动力学。使用美国国家癌症研究所不良反应事件通用术语标准(v.4.0)对不良反应事件进行评分。
研究结果--患者基线
共计15名患者入组(9名PCNSL和6名SCNSL患者),中位年龄为62岁(范围23-74),中位ECOG评分为1(范围0-2)。13名患者存在实质性脑损伤,5名患者存在脑部病变,7名患者存在脑和脑脊液受累,1名患者存在脑和眼部受累,2名患者存在脑脊液细胞学证实的孤立性软脑膜疾病。9名患者患有复发疾病(8名PCNSL,1名SCNSL),3名患者患有基于HD-MTX化疗的难治疾病(1名PCNSL,2名SCNSL),3名患者为新诊断的SCNSL(表1)。对于r / r患者(n=12),距离最后一次治疗的中位时间为8.55个月(范围0.5-43.8)。所有r / r患者均接受过HD-MTX化疗或利妥昔单抗治疗。
HD-MTX+伊布替尼(560mg)给予3名患者,HD-MTX+伊布替尼(840mg)给予3名患者,HD-MTX+利妥昔单抗+伊布替尼(560mg)给予3名患者,HD-MTX+利妥昔单抗+伊布替尼(840mg)给予6名患者。综合来看,共有6名患者接受含有HD-MTX+伊布替尼的方案(560mg 伊布替尼,n=3; 840mg 伊布替尼,n=3),共有9名患者接受HD-MTX+利妥昔单抗+伊布替尼的方案(560mg 伊布替尼,n=3; 840mg 伊布替尼,n=6 )。在联合治疗(诱导期)结束后采取伊布替尼单药维持治疗,直到疾病进展或出现不可接受的不良反应。
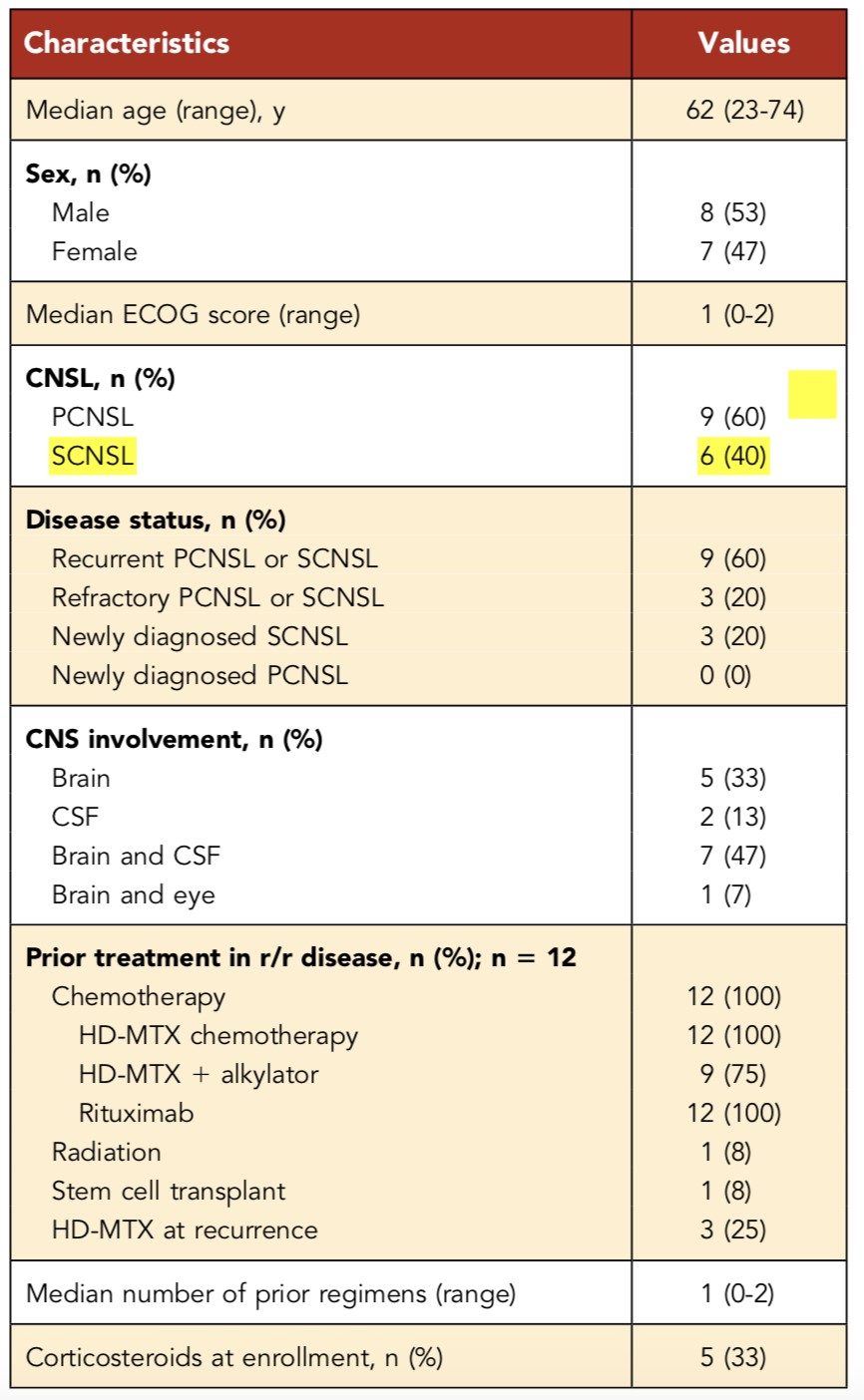
表1. 患者基线数据
研究结果--安全性
在治疗期间没有观察到剂量限制性毒性(DLT),未发生因伊布替尼治疗带来的中止治疗事件。伊布替尼给药的中位时间为18天(范围15-20)。有3例非DLT的4级不良事件(肺部感染、淋巴细胞减少、中性粒细胞减少)(表2)。共计观察到29例3级事件(8例淋巴细胞减少、6例丙氨酸氨基转移酶/天冬氨酸氨基转移酶升高、3例贫血、2例肺部感染),在这些3级不良事件中,在接受HD-MTX+伊布替尼(560mg)治疗的患者中观察到8例,在接受HD-MTX+伊布替尼(840mg)治疗的患者中观察到3例,在接受HD-MTX+利妥昔单抗+伊布替尼(560mg)治疗的患者中观察到5例,在接受HD-MTX+利妥昔单抗+伊布替尼(840mg)治疗的患者中观察到13例。最常见的不良事件是贫血、血小板减少、丙氨酸氨基转移酶/天冬氨酸氨基转移酶升高和淋巴细胞减少,未观察到真菌感染。
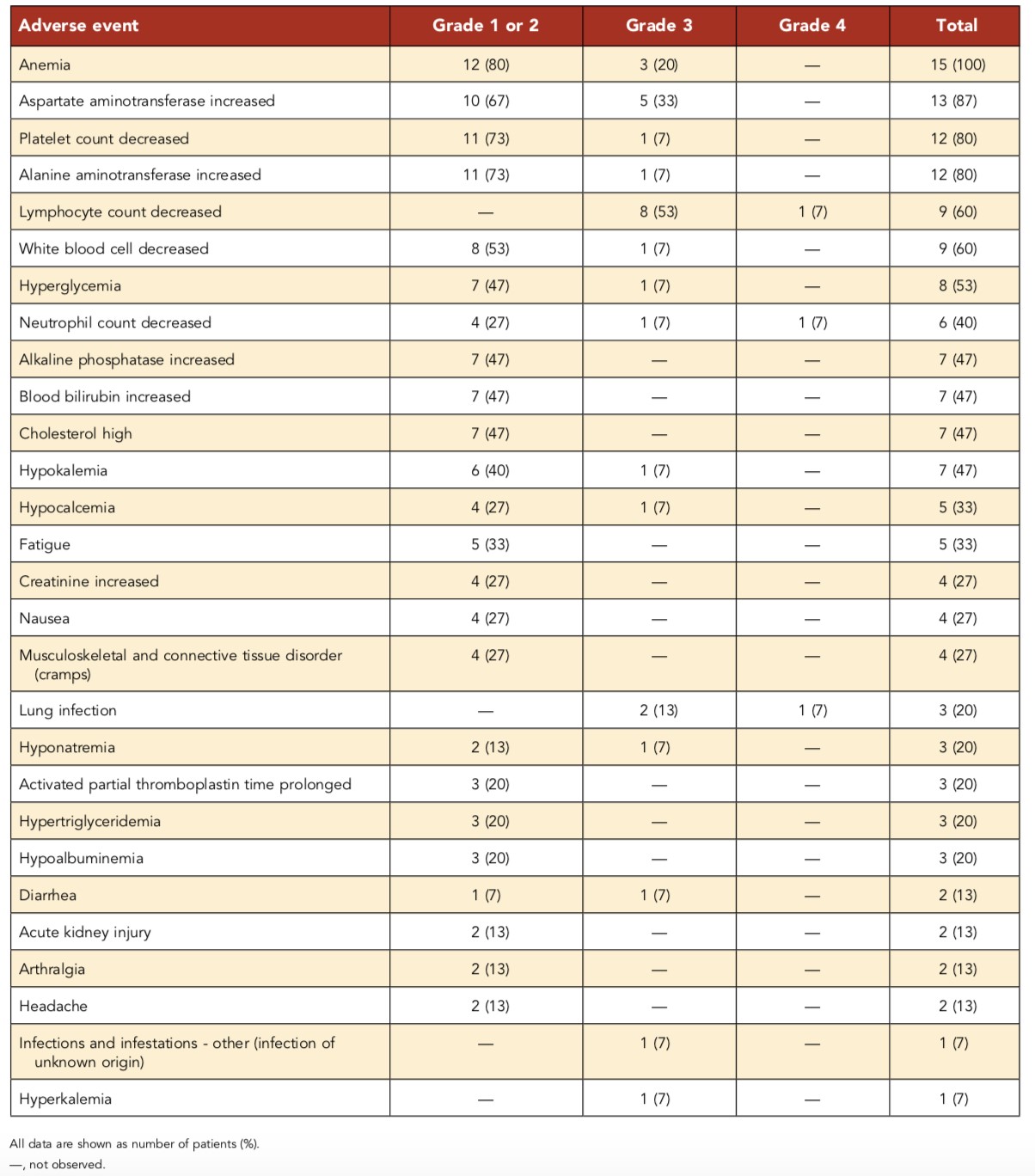
表2. 各级不良反应事件汇总
研究结果--有效性
15名患者中的12名完成了基于伊布替尼联合治疗的诱导期。3名患者未完成联合诱导方案,其中患者#3和#10在第1周期后出现疾病进展,患者#2在第2周期后由于个人原因而退出。患者#11完成了基于伊布替尼联合治疗的诱导期,但在第4周期结束后出现疾病进展,因此没有继续使用伊布替尼单药维持治疗。
整个队列的中位随访时间为19.7个月(范围12.7-27.1),对所有15名患者进行了评估。最佳反应包括8个CR、4个PR、1个疾病稳定状态(SD)和2个疾病进展(PD),ORR为80%(12/15;95%置信区间[CI]:52-96)(图1A)。在接受HD-MTX+伊布替尼的患者以及接受HD-MTX+利妥昔单抗+伊布替尼的患者中均观察到了CR,达到CR的患者均未接受过皮质类固醇激素治疗。PCNSL患者的反应率为89%(8/9;95%CI:52-100),SCNSL患者的反应率为67%(4/6;95%CI:22-96)。
所有15名患者的中位PFS为9.2个月,其中PCNSL患者亚组未达到中位PFS(图1B)。未达到中位OS,1年OS率为71.1%(95%CI,46.7-95.5)。在PCNSL和SCNSL以及两种亚型(ABC,GCB)中观察到反应。在3例难治CNS疾病患者中未见CR或PR,所有患者均为GCB亚型。
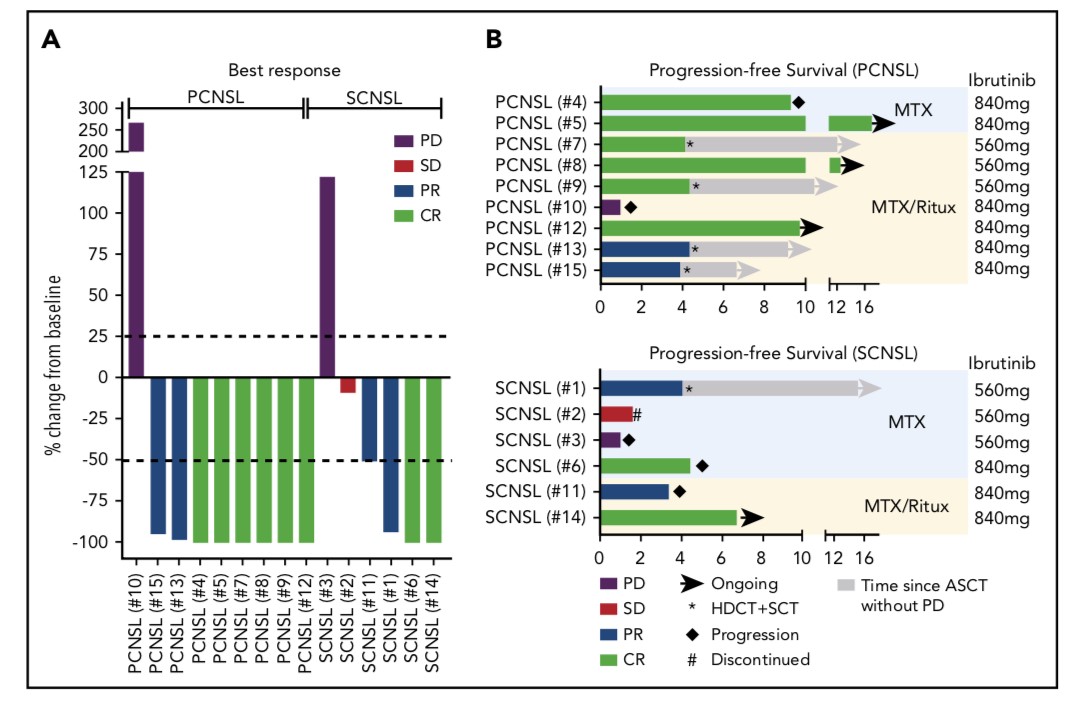
图1. 最佳反应(A)及PFS数据(B)
研究结果--CSF中ctDNA的检测
研究人员评估了基于伊布替尼的联合治疗对脑脊液(CSF)中ctDNA存在的影响,在基线时、治疗第3周期(C3)之前和第5周期(C5)之前收集CSF样品。研究人员在9名患者中获得了多个CSF样本(图2A)。这9例患者中有7例对基于伊布替尼的联合治疗具有完全或接近完全的治疗反应(图2B),且患者#5和#7的CSF中ctDNA逐渐消失(图2C)。患者#11在经过初始治疗反应后经历快速疾病进展并且显示CSF中特异性基因改变(图2D)。
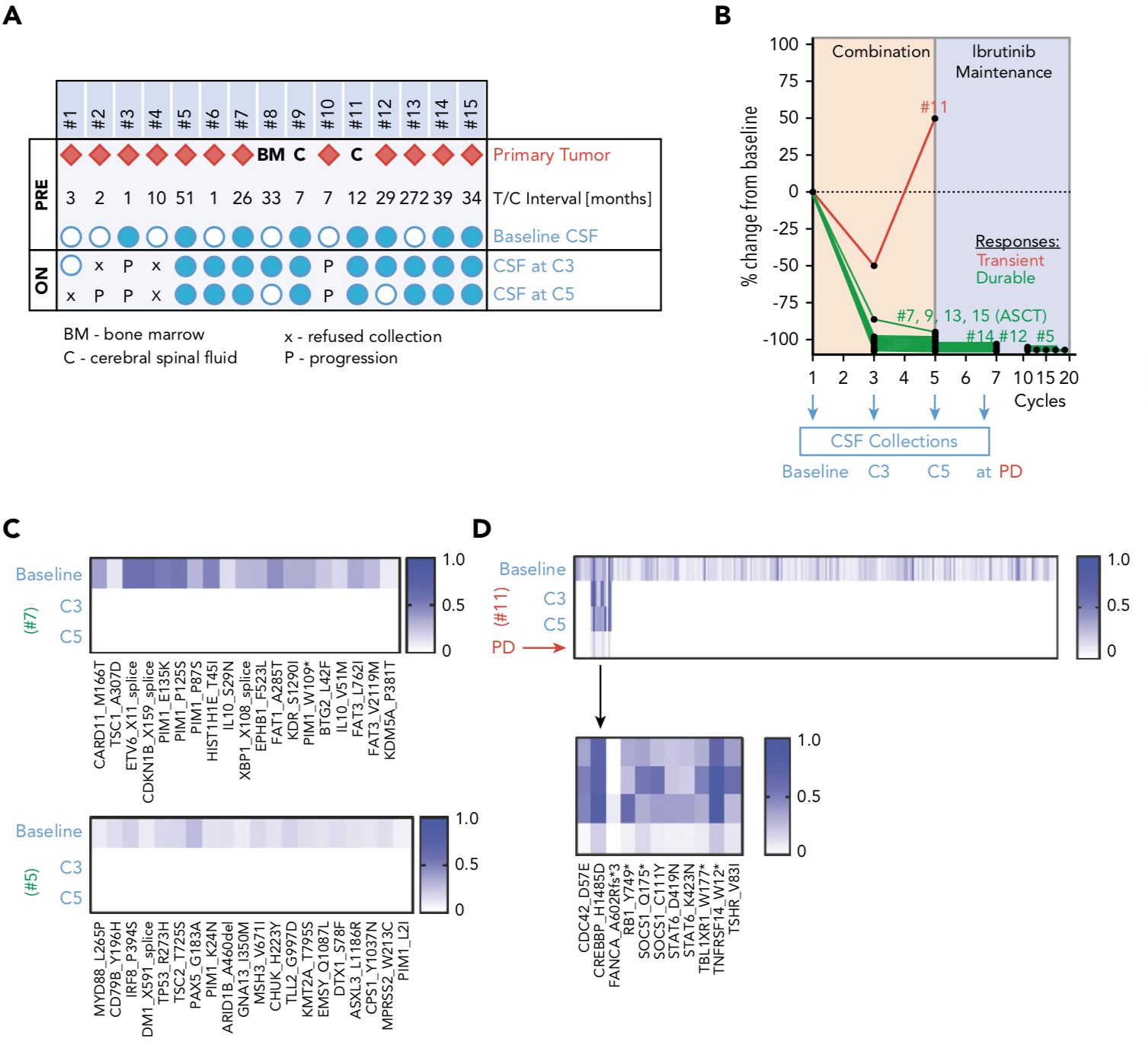
图2. 所有患者的CSF样本收集(A),9名患者的可测量的疾病参数变化(B),患者#5和#7的突变基因频率的热图(C),患者#11的突变基因频率的热图(D)
研究结果--突变基因的研究
在CNSL中,目前对伊布替尼的耐药分子基础仍然知之甚少。先前研究表明,伊布替尼单药治疗PCNSL的ORR为77%,SCNSL的ORR为71%,显著高于CNS外的DLBCL的ORR(25%)[1]。在CNS外的DLBCL中,相比于GCB DLBCL亚型,ABC DLBCL亚型的肿瘤细胞对伊布替尼更敏感。在BCR途径的下游成员PLCg2和CARD11中的激活突变也与伊布替尼单药耐药性相关。
因此,研究人员检查了基于伊布替尼的联合治疗的临床反应与治疗前的肿瘤基因型之间的关系。结果显示,15例肿瘤样本中有12例存在BCR途径成员的突变,包括MYD88(8 / 15,53%),CD79B(7 / 15,47%),CARD11(6 / 15,40%),TNFAIP3(1 / 15,7%),MALT1(1 / 15,7%)和PLCG2(1 / 15,7%)(表3)。综合看来,无论有无BCR途径成员的突变,患者均能对基于伊布替尼的联合疗法产生响应。
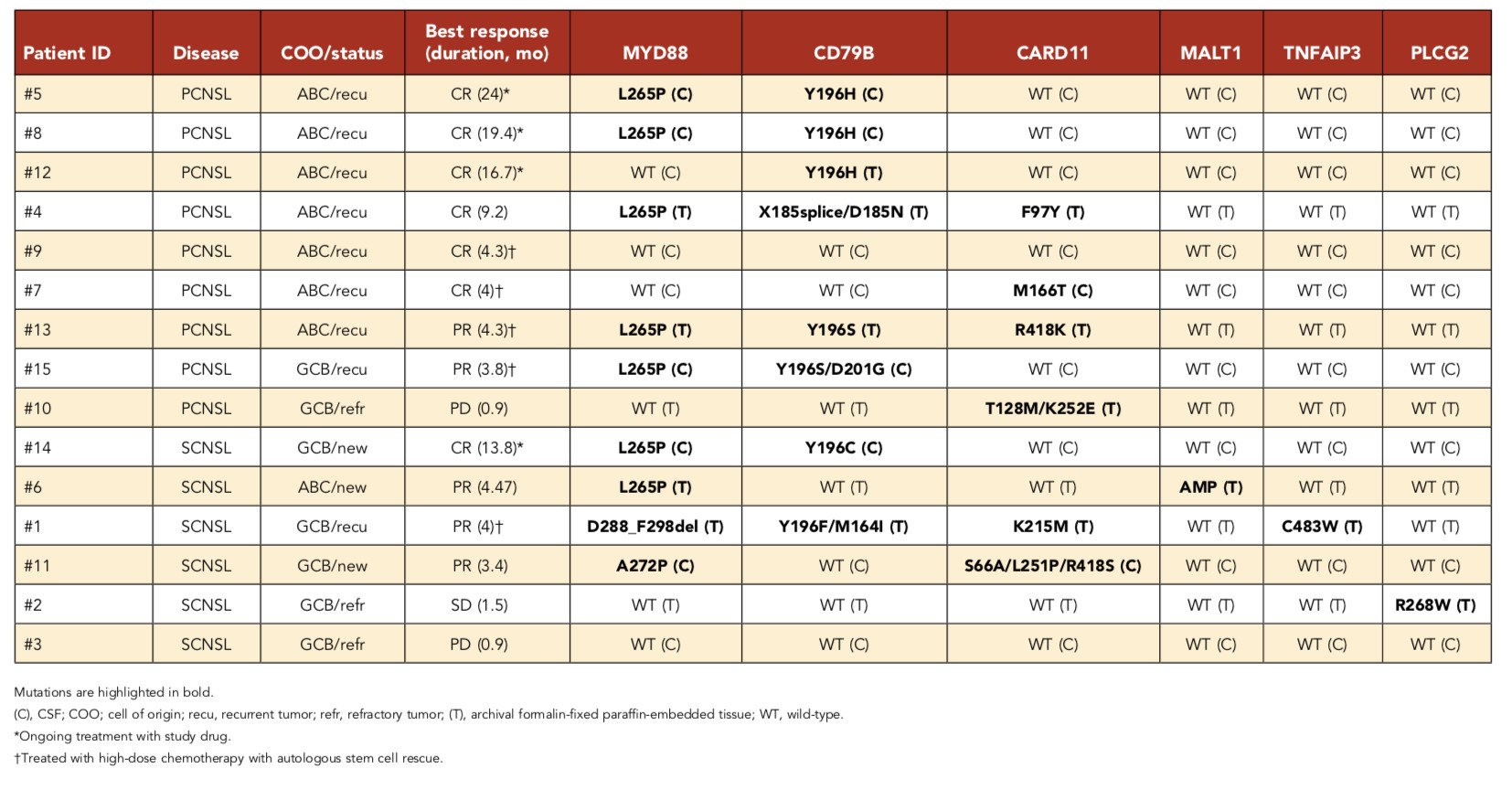
图3. 15例患者中BCR途径成员的突变信息汇总
研究总结
在完成4个周期的伊布替尼+HD-MTX+利妥昔单抗组合治疗后,15名患者中的11名继续维持伊布替尼单药治疗,获得部分缓解和完全缓解的患者的ctDNA基本被清除。在整个治疗过程中未观察到任何DLT,相比于目前常用的化疗方案,基于伊布替尼的联合治疗的3-4级不良反应事件更少。因此,基于伊布替尼的联合诱导+伊布替尼单药维持方案是安全有效的CNSL治疗手段。
参考文献
[1] Grommes, Christian, et al. "Ibrutinib unmasks critical role of Bruton tyrosine kinase in primary CNS lymphoma." Cancer discovery 7.9 (2017): 1018-1029. (前期伊布替尼单药研究)
[2] Grommes, Christian, et al. "Phase 1b trial of an ibrutinib-based combination therapy in recurrent/refractory CNS lymphoma." Blood 133.5 (2019): 436-445. (本篇伊布替尼联合治疗研究)
如需了解更多淋巴瘤的前沿信息
请扫描二维码访问 “淋巴瘤亿刻 ”网站。

 热门推荐
MORE
热门推荐
MORE

专家“亿”周谈——直击伊布替尼,纵观CLL治疗从免疫化疗到个体化靶向疗法的革新
07-09
J HEMATOL ONCOL:前瞻性研究预测伊布替尼治疗过程中房颤的发生
07-19
CANCER CHEMOTH PHARM :PH调节剂奥美拉唑对伊布替尼影响几何?
08-08
以数据为准绳,中国新药亟需更多原始创新!——首创BTK抑制剂伊布替尼原研专家潘峥婴专访
09-30
欧洲血液学杂志:TEC与BTK抑制剂出血副作用无关
10-22
2018年IWWM 会议现场直达:伊布替尼治疗华氏巨球蛋白血症突破性进展!
11-02
专家“亿”周谈—— J CLIN ONCOL:伊布替尼单药治疗症状型/初治型华氏巨球蛋白血症的最新突破
04-09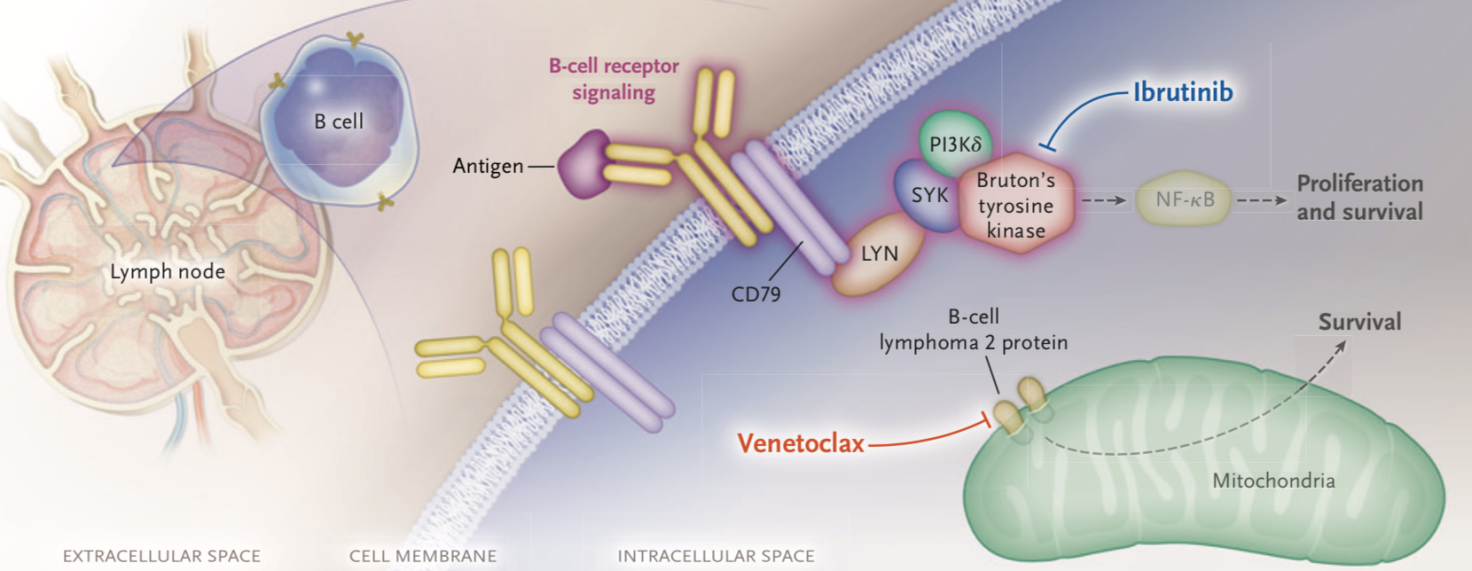
专家“亿”周谈——NEJM:伊布替尼联合维奈托克一线治疗慢性淋巴细胞白血病
06-12
【2019 ICML】黄慧强教授点评:IR联合短疗程R-HYPERCVAD / MTX在初治年轻MCL患者中有效性显著
06-20
【2019 EHA】纵览伊布替尼联合用药进一步提升CLL疗效
06-24
【2019 ICML】邱录贵教授点评:伊布替尼治疗华氏巨球蛋白血症的最新进展
06-25
【2019 ICML】张会来教授点评:伊布替尼联合利妥昔单抗治疗MCL疗效显著
06-25
【2019 ICML & EHA 回顾】中外专家畅谈伊布替尼治疗淋巴瘤的前沿进展
07-09Copyright 2008-2019 梅斯(MedSci)备案号 沪ICP备14018916号-1
